8.2. Лечебное питание при хроническом гломерулонефрите с синдромом ХПН
8.2. Лечебное питание при хроническом гломерулонефрите с синдромом ХПН
При обострении хронического гломерулонефрита, сопровождающегося гипертензией, нарушением водно-электролитного баланса, снижением клубочковой фильтрации и другими признаками обострения заболевания, лечебное питание осуществляется так же, как и при остром нефрите.
При хроническом гломерулонефрите с синдромом хронической почечной недостаточности (ХПН) осуществляются более значительные изменения количественных пропорций компонентов базисной диеты. В основном это касается квоты белка, ионов натрия, калия, количества жидкости, незаменимых аминокислот, витаминов С, Е, А, В12.
Хроническая почечная недостаточность (ХПН) – симптомокомплекс, обусловленный необратимым, тяжелым поражением почек. Почечная недостаточность не может быть сведена только к нарушению азотовыделительной функции почек и накоплению в организме азотистых шлаков, токсическое влияние которых долгое время считалось основной причиной уремии. Ухудшение функции почек приводит к тяжелым изменениям водного и электролитного обмена, а также к метаболическим нарушениям, что наряду с азотемией имеет существенное значение в патогенезе ХПН и нередко определяет течение уремии и ее исход.
Задачей консервативной терапии при ХПН является воздействие на водно-электролитные нарушения, ацидоз, сердечно-сосудистую недостаточность, артериальную гипертонию и другие расстройства со стороны внутренних органов. Диетическая терапия – обязательный компонент комплексного лечения больных ХПН.
Концентрация конечных продуктов азотистого обмена (остаточного азота, мочевины, мочевой кислоты, креатинина и др.) в сыворотке крови зависит от количества поступающего с пищей белка, уровня белкового катаболизма и от степени почечной недостаточности. Так как у большинства больных ХПН не удается с помощью только медикаментов существенно улучшить функцию почек, малобелковая диета является единственным способом снижения азотемии.
Диетическое лечение ХПН основывается на следующих принципах:
• ограничение поступающего с пищей белка до 0,6-0,8 г/кг массы тела или 20-40-60 г в сутки в зависимости от выраженности почечной недостаточности с обеспечением содержания белка в диете, составляющего 1-1,5 г/кг массы тела на терминальной стадии ХПН: 1-1,2 г белка/кг массы тела – при гемодиализе; 1,2-1,5 г белка/кг массы тела – при перитонеальном диализе;
• обеспечение достаточной калорийности рациона за счет жиров и углеводов, соответствующей энерготратам организма (30-35 ккал/кг массы тела в сутки);
• включение в диету пищевых продуктов, содержащих незначительное количество белка и обладающих высокой калорийностью (различные блюда из саго, безбелковый хлеб из маисового и пшеничного крахмала, пюре и муссы с набухающим крахмалом);
• полное обеспечение потребности организма в витаминах, макро– и микроэлементах;
• ограничение поступления в организм поваренной соли и жидкости до тех минимальных пределов, при которых удается обеспечить поддержание нормального водного и электролитного состава внутренней среды организма;
• в зависимости от выраженности нарушений электролитного состава крови ограничение продуктов с высоким содержанием калия (урюк, изюм, картофель) – до 1500-2000 мг калия в сутки, фосфатов – до 600-1000 мг в сутки (молочные продукты), а также магния (зерновые, бобовые, отруби, рыба, творог);
• ограничение количества азотистых экстрактивных веществ в диете, алкоголя, крепкого кофе, чая, какао, шоколада;
• обеспечение правильной технологической обработки продуктов и лечебных блюд (удаление экстрактивных веществ, жареные блюда разрешаются после предварительного отваривания, исключение консервированных продуктов, копченостей, солений, поваренной соли для кулинарных целей);
• соблюдение дробного режима питания (прием пищи 4-6 раз в сутки).
Как известно, значительное ограничение белка в пище может привести к уменьшению общего белка в организме, что лимитирует образование ферментов, антител, гормонов, которые необходимы для нормальной жизнедеятельности организма. В связи с этим построение диетического рациона для больного ХПН сводится к определению того оптимального количества белка, которое не будет вызывать опасного увеличения содержания конечных продуктов азотистого обмена и вместе с тем не приведет к распаду собственных белков организма вследствие белкового голодания. Иными словами, у больных ХПН необходимо поддерживать азотистый баланс в условиях пониженного поступления белка извне.
На основе созданных безбелковых продуктов в Институте питания РАМН были разработаны два варианта малобелковой диеты, содержащей 20 и 40 г белка. В таблице 35 приведено содержание незаменимых аминокислот в малобелковых диетах.
emp1
Таблица 35
Содержание незаменимых аминокислот в малобелковых диетах
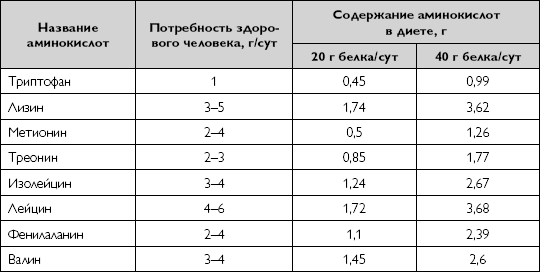
В этих диетах три четверти белка составляет белок животного происхождения (мясо, рыба, яйца, молоко) как наиболее полноценный по содержанию незаменимых аминокислот. Эта доля животного белка не позволяет обеспечить организм незаменимыми аминокислотами, и поэтому диета с содержанием 20 г белка в сутки назначается на короткое время (15-18 дней). Диета с содержанием белка 40 г в сутки по количеству незаменимых аминокислот соответствует суточной потребности в них для поддержания азотистого равновесия в организме взрослого человека.
На этапе ХПН при клубочковой фильтрации ниже 30 мл/мин ограничение в диете белка достигает 0,6-0,7 г/кг массы тела, что соответствует 50-60 г белка в диете, при этом 60 % общего количества белка приходится на животный белок – источник незаменимых аминокислот.
Энергетическая ценность рационов обеспечивается за счет жиров и углеводов, содержание которых существенно не превышает физиологическую норму.
Компенсация потребности организма больного в витаминах, особенно С, Е, Я-каротине, достигается путем достаточного включения в диету фруктов, фруктовых соков с мякотью. Адекватное содержание в диете макро– и микроэлементов обеспечивается за счет использования круп (гречневая, овсяная, соя) и продуктов моря (кальмары, креветки, морская капуста).
Большое внимание при составлении рационов необходимо уделить вкусовым качествам диеты. Для улучшения вкусовых качеств пищи разрешается добавление пряностей, зелени, кислых овощных и фруктовых соков (лимонного, апельсинового, алычового, томатного и др.).
Оба рациона являются гипонатриевыми. Вся пища готовится без соли, содержание ее в самих продуктах – 2-3 г в сутки. Если у больного отсутствует сердечно-сосудистая недостаточность, высокие цифры артериального давления, выраженные отеки, то на руки ему выдают дополнительно 3 г соли. Больные могут употреблять 1-1,5 л жидкости с учетом суточного диуреза. Жидкость дают в виде разведенных фруктовых и овощных соков, щелочной минеральной воды или внутривенных капельных вливаний 4%-ного раствора гидрокарбоната натрия и 5%-ного раствора глюкозы при выраженной интоксикации.
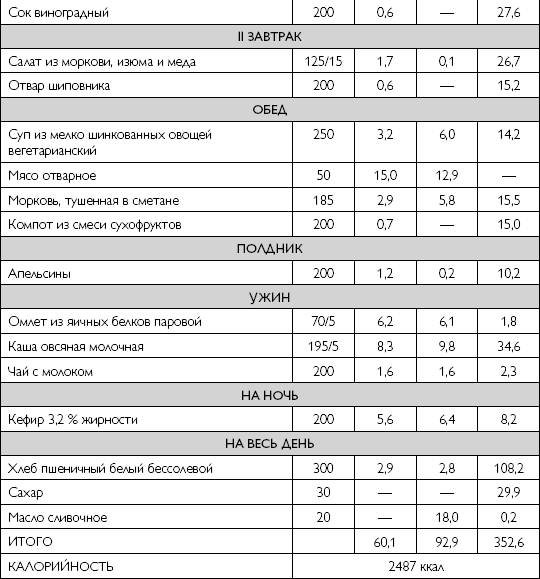
Примерное однодневное меню варианта стандартной диеты с пониженным количеством белка (60 г в сутки) представлено в таблице 36.
emp1
Таблица 36
Примерное однодневное меню варианта стандартной диеты с пониженным количеством белка (60 г/сут)

Снижение квоты белка в диете при ХПН ниже 0,6 г/кг массы тела, даже при высокой азотемии, нецелесообразно, так как может привести к развитию белковой недостаточности и усилению катаболических процессов. Прежде при высокой степени ХПН применялись малобелковые диеты с содержанием в них 25-40 г белка как вынужденная мера при нарастающей азотемии.
В настоящее время, когда гемодиализная терапия широко применяется в клинической практике, отпала необходимость применения малобелковых диет. Напротив, больным с ХПН, даже в терминальной стадии, показана бессолевая или гипонатриевая диета с физиологически адекватным количеством белка, так как в процессе гемодиализа выводятся из крови не только продукты азотистого обмена, но и незаменимые аминокислоты.
В зависимости от длительности гемодиализа наблюдается различный процент снижения суммарной концентрации аминокислот в крови. Так, при шестичасовом гемодиализе уровень аминокислотного азота падает на 10-20 %, при девятичасовом – на 20-30 %. Во время гемодиализа наибольшему вымыванию подвергаются незаменимые аминокислоты валин, треонин, изолейцин, аргинин и гистидин, снижается также концентрация метионина и триптофана.
С учетом нарушения азотистого баланса и метаболизма в целом при ХПН рекомендуется применение гипонатриевой диеты, в которой увеличивается квота белка (преимущественно за счет животного белка), витамина С, Я-каротина, тиамина, снижается содержание в диете калия в связи со склонностью при ХПН к развитию гиперкалиемии.
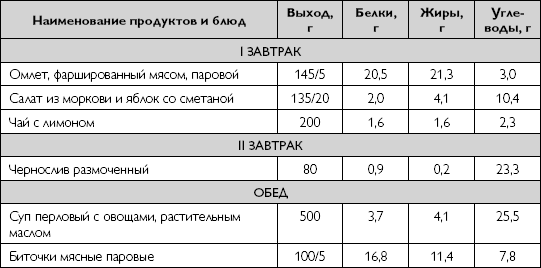
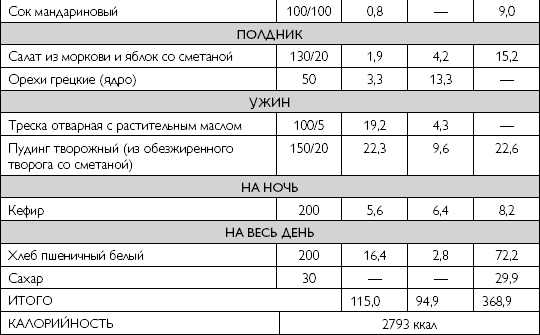
Примерное однодневное меню варианта диеты для больного с синдромом ХПН, находящегося на гемодиализе, приводится в таблице 37.
emp1
Таблица 37
Примерное однодневное меню варианта диеты для больного с синдромом ХПН, находящегося на гемодиализе
Более 800 000 книг и аудиокниг! 📚
Получи 2 месяца Литрес Подписки в подарок и наслаждайся неограниченным чтением
ПОЛУЧИТЬ ПОДАРОКДанный текст является ознакомительным фрагментом.
Читайте также
Питание при хроническом гастрите
Питание при хроническом гастрите Основные причины развития гастрита – систематическое нарушение режима питания: нерегулярный прием пищи, еда наспех и всухомятку, обильная, не в меру острая пища, употребление алкогольных напитков, курение. Переутомление, стрессовые
Питание при хроническом панкреатите
Питание при хроническом панкреатите Питание при воспалении поджелудочной железы – панкреатите – один из важных элементов комплексного лечения.Причины панкреатита различны, однако наиболее частой служит переедание, особенно злоупотребление жирной и острой пищей, а
Питание при хроническом энтероколите
Питание при хроническом энтероколите В зависимости от степени выраженности клинических проявлений больных хроническим энтероколитом условно делят на три группы – стадии заболевания, согласно классификации, принятой в клинике лечебного питания.К I стадии хронического
Питание при хроническом нефрите
Питание при хроническом нефрите Нефрит – воспаление почки (от греч. nephros – почка). Хронический нефрит характеризуется поражением отдельных клубочков почек. Заболевание может протекать бессимптомно, а возможны отеки, гипертония, альбуминурия (наличие белка в моче).
4.4. Лечебное питание при остром и хроническом энтерите
4.4. Лечебное питание при остром и хроническом энтерите При остром энтерите и обострении хронического энтерита, резко выраженных диспепсических явлениях, в период профузных поносов назначение диеты состоит в:• обеспечении полноценного питания в условиях резко
5.1.2. Лечебное питание при хроническом гепатите
5.1.2. Лечебное питание при хроническом гепатите Несмотря на часто вполне удовлетворительное состояние, больные хроническим доброкачественным персистирующим гепатитом должны соблюдать диету. Необходимо принимать пищу в строго определенные часы и избегать обильной еды
Глава 6 Лечебное питание при остром и хроническом панкреатите
Глава 6 Лечебное питание при остром и хроническом панкреатите 6.1. Лечебное питание при остром панкреатите Обострение хронического рецидивирующего панкреатита в подавляющем большинстве случаев протекает по типу острого или подострого панкреатита.В первые дни
6.2. Лечебное питание при хроническом панкреатите
6.2. Лечебное питание при хроническом панкреатите Основными требованиями, предъявляемыми к диете для больных хроническим панкреатитом, являются:• химическое щажение желудка и органов гепатопанкреатодуоденальной системы;• исключение из диеты продуктов, обладающих
8.1. Лечебное питание при остром диффузном гломерулонефрите и обострении хронического нефрита
8.1. Лечебное питание при остром диффузном гломерулонефрите и обострении хронического нефрита При воспалительных заболеваниях почек в клинической практике чаще всего встречаются острый гломерулонефрит, хронический нефрит с синдромом хронической почечной